Diferencia entre PVD y PAD
Diferencia de clave: PVD vs PAD
PVD (Enfermedad vascular periférica) es un término amplio que se usa para describir las enfermedades de los vasos sanguíneos fuera del cerebro y el corazón. Esto incluye principalmente las arterias, venas, capilares y vénulas grandes y pequeñas que circulan sangre hacia y desde las extremidades superiores e inferiores, los riñones y los intestinos. PVD principalmente puede ser de dos tipos como; PVD orgánico y PVD funcional. En PVD orgánico, Los daños estructurales como la inflamación, el daño tisular y la oclusión de los vasos tienen lugar, mientras que, en PVD funcional, No hay tales daños estructurales de los vasos sanguíneos. AlmohadillaEnfermedad arterial periférica) es un tipo de PVD orgánico. En PAD, las placas ateroscleróticas se acumulan en las paredes arteriales, ocluyen la luz de la arteria y conducen a cambios en el flujo sanguíneo normal. Por lo tanto, la diferencia clave entre PVD y PAD es que El PAD es un término amplio que se refiere a una serie de enfermedades relacionadas, mientras que PAD es una subcategoría de enfermedades vasculares que se encuentran en la categoría principal, PVD.
CONTENIDO
1. Descripción general y diferencia de claves
2. ¿Qué es PVD?
3. Que es la almohadilla
4. Similitudes entre PVD y PAD
5. Comparación de lado a lado - PVD vs Pad en forma tabular
6. Resumen
¿Qué es PVD??
PVD o el enfermedad vascular periférica se ha convertido en una condición común hoy en día y puede conducir a la pérdida de extremidades o incluso a la vida. Básicamente, el PVD es causado por la perfusión tisular reducida que ocurre como consecuencia de la aterosclerosis acompañada de trombos o embolia. PVD rara vez muestra un inicio agudo, pero muestra una progresión crónica de síntomas. Por lo general, el PVD es asintomático, pero en condiciones como la isquemia aguda de las extremidades, se requiere una intervención inmediata para reducir la mortalidad y la morbilidad.
PVD o aterosclerosis obliterans se producen principalmente debido a la aterosclerosis. Las placas ateroscleróticas, que están compuestas por un núcleo necrótico central de cristales de colesterol y la tapa fibrosa superficial de las células del músculo liso y el colágeno denso pueden desarrollarse para destruir completamente las arterias medianas y grandes. Cuando el suministro de sangre a las extremidades es interrumpido por trombi, embolia o trauma, esto da como resultado PVD. La formación de trombi ocurre con frecuencia en las extremidades inferiores que en las extremidades superiores. Factores como el bajo gasto cardíaco, los aneurismas, la baja presión arterial, la aterosclerosis, los injertos arteriales y la sepsis pueden predisponer a la trombosis.
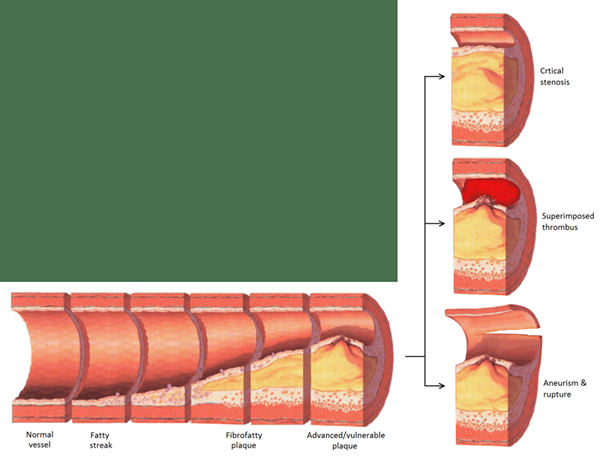
Figura 01: complicaciones de la aterosclerosis
La oclusión repentina de las arterias también puede ocurrir debido a la embolia. La fatalidad del caso debido a la embolia es alta porque las extremidades no tienen suficiente tiempo para desarrollar colaterales para compensar el suministro de sangre comprometido. El embolio se aloja principalmente en los lugares de bifurcación arterial y en arterias con una luz estrecha. El sitio más común de bifurcación bloqueado por la embolia es la bifurcación de la arteria femoral. La coexistencia de PVD con enfermedad de la arteria coronaria indica un aumento del riesgo de ateroma.
Los principales factores de riesgo para el PVD son la hiperlipidemia, el tabaquismo, la diabetes mellitus y la hiperviscosidad. Otras causas pueden ser la inflamación vascular, las condiciones autoinmunes del sistema vascular, las coagulopatías y las cirugías.
Historia
La principal manifestación clínica de PVD es la claudicación intermitente. El sitio del dolor se correlaciona con la ubicación de la arteria oclusida. Por ejemplo, la enfermedad aortoiliac causa un dolor en el muslo y las nalgas. Puede obtener una pista sobre el PVD por los medicamentos de los pacientes. Los pacientes con PVD se recetan específicamente con pentoxyfyllin. La aspirina se usa comúnmente para CAD, lo que da una indicación de PVD.
Síntomas
Los signos clásicos de PVD incluyen 5 P: Pleesscedness, parálisis, parestesia, dolor y palidez.
Cambios en la piel como alopecia, cambios de pigmentación crónica, uñas quebradizas y piel seca, rojiza y escamosa se pueden ver.
El PVD duradero puede dar lugar al entumecimiento, la parálisis y la cianosis de las extremidades. Las extremidades pueden enfriarse y la gangrena puede desarrollarse. Se debe sospechar PVD si el paciente tiene una úlcera no curada de larga duración.
Diagnóstico
Se pueden hacer análisis de sangre basales como el recuento de sangre completa, los estudios de nitrógeno de urea de sangre, creatinina y electrolitos. Las proteínas D-Dimer y C reactivas se pueden verificar para si hay signos de inflamación. La prueba estándar para verificar la obstrucción intraluminal es la arteriografía, pero es arriesgada y no está disponible en una emergencia. El flujo a través de un recipiente se puede determinar por ultrasonografía Doppler. CT y MRI también se pueden hacer para evaluar el PVD. El índice de plexo braquial del tobillo es una prueba de uso rutinaria que compara la presión de la extremidad inferior con la presión de la extremidad superior.
Gestión
Se pueden tomar fármacos y estatinas antiplaquetarias. En una emergencia, la heparina se puede dar por vía intravenosa. Los trombolíticos intraarteriales se pueden administrar en ausencia de hemorragia interna.
La intervención quirúrgica es otra opción para tratar el PVD. El catéter Forgarty se puede usar para retirar la embolia. La angioplastia coronaria transluminal percutánea se puede usar para revascularizar las arterias estenosadas.
Que es la almohadilla?
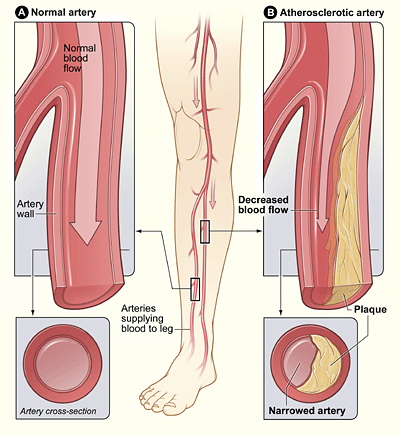
En PAD, el desarrollo de placas ateroscleróticas ocurre en las paredes de las arterias principalmente en extremidades, intestinos y riñones. Esto da como resultado una perfusión de tejido reducido. Si no se trata en el momento correcto, es posible haber superpuesto las infecciones bacterianas anaeróbicas, y esta condición puede conducir a la formación de gangreno. Los tejidos gangrenosos son negros, marrones u azul oscuro y giran a la masa dura marchita con el tiempo. El dolor disminuye gradualmente con la muerte isquémica de nociceptores y fibras nerviosas en la región afectada. La amputación generalmente se lleva a cabo si la situación ha empeorado a este nivel.

Figura 02: almohadilla
Síntomas
Los síntomas de mala perfusión en las extremidades pueden incluir pesadez, claudicación intermitente, calambres y fatiga. Los síntomas de perfusión reducida a los riñones incluyen una mayor presión arterial, y la perfusión severamente reducida puede causar insuficiencia renal.
Diagnóstico
Similar al PVD, la PAD también se puede diagnosticar con la prueba simple, ABI (índice braquial del tobillo). Otras investigaciones útiles incluyen
- Ultrasonografía doppler
- Angiografía de resonancia magnética (MRA)
- Angiografía por CT
- Manejo de angiografía basada en catéter:
Gestión
Las modificaciones de estilo de vida que se enumeran a continuación juegan un papel importante en la gestión de PAD
- Cese de fumar
- Control de diabetes adecuado
- Comer una dieta equilibrada con grasas bajas en saturado y grasas trans
- Control adecuado de la presión arterial
- Participar en ejercicios regulares
Los medicamentos utilizados en el tratamiento de la almohadilla incluyen fármacos antiplaquetarios, estatinas y fármacos antihipertensivos. Se requieren intervenciones quirúrgicas como la angioplastia y la cirugía de derivación para los pacientes, que no se alivian con las modificaciones y medicamentos del estilo de vida.
¿Cuáles son las similitudes entre PVD y PAD??
- Ambos ocurren debido a los cambios patológicos de la pared vascular.
- La falta de pulsos, la parálisis, la parestesia, el dolor y la palidez se pueden ver en ambas condiciones.
- Se puede diagnosticar con ABI.
- Puede tratarse con estatinas, fármacos antiplaquetarios y antihipertensivos.
- Las modificaciones del estilo de vida pueden prevenir la progresión de ambas enfermedades.
¿Cuál es la diferencia entre PVD y PAD??
PVD VS PAD | |
| PVD (enfermedad vascular periférica) es un término amplio que se usa para describir las enfermedades de los vasos sanguíneos fuera del cerebro y el corazón. | PAD es una subcategoría de PVD donde las placas ateroscleróticas se acumulan en las paredes arteriales, que ocluye la luz de la arteria y conducen a cambios en el flujo sanguíneo normal. |
| Ubicación | |
| PVD ocurre tanto en arterias como en venas. | La almohadilla ocurre solo en arterias. |
Resumen -PVD vs Pad
Tanto el PVD (enfermedad vascular periférica) como la almohadilla ((enfermedad arterial periférica) se producen debido a un cambio patológico de la pared vascular. Pad es una subcategoría de PVD. La principal diferencia entre PVD y PAD es que el PVD ocurre tanto en arterias como en venas, mientras que PAD, como su nombre lo indica, solo ocurre en las arterias.
Descargar la versión PDF de PVD vs Pad
Puede descargar la versión PDF de este artículo y usarla para fines fuera de línea según las notas de la cita. Descargue la versión PDF aquí Diferencia entre PVD y PAD.
Referencia:
1. Kumar, Vinay, Abul K. Abbas, Jon C. Aster y James A. Perkins. Patología básica de Robbins. 9ª ed. Filadelfia, PA: Elsevier, 2012. Imprimir.
2. Burnand, Kevin G., John Black, Steve Corbett, W. mi. GRAMO. Thomas y Norman L. Navegar. Introducción a los síntomas y signos de enfermedad quirúrgica. 5ª ed. Boca Raton, FL: CRC Press, 2014. Imprimir.
Imagen de cortesía:
1. "Complicaciones tardías de la aterosclerosis" por Npatchett - Trabajo propio (CC BY -SA 4.0) a través de Commons Wikimedia
2. "Enfermedad arterial periférica" por el Instituto Nacional de Pulmones y Sangre del Corazón - (Dominio Público) a través de Commons Wikimedia